
診療のご案内
治療、手術について
角膜
角膜
香川県をはじめとする国内のアイバンクに協力いただき、積極的に角膜移植に取り組んでいます。角膜移植の分野も近年大きく進化しており、様々な手術方法が開発されてきています。当院では現在行われている手術方法のほとんどを取り入れ、目の状態に合った手術方法を選択しています。
具体的には、全層角膜移植、表層角膜移植、角膜内皮移植、角膜輪部移植、角膜上皮形成術などが対応可能です。
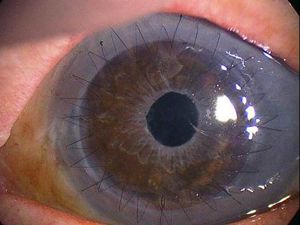
角膜移植術後
翼状片手術
翼状片は結膜の組織が多くは横から角膜内に侵入してくるものです。充血を伴っていることも多く、「見栄えが悪い」といった悩みが多いようです。この他「目がごろごろする」症状もあり、進行して角膜の中央に近づくと乱視が進行するなどの理由から視力が低下してきます。
当院ではこれまで一般的に行われてきた翼状片に対する手術方法を改良し、美容的な観点でより美しい状態になるよう工夫した手術方法を取り入れています。
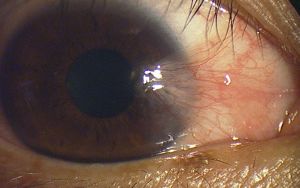
翼状片
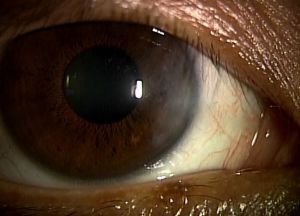
翼状片術後
※これは一例のため、すべてが写真と同様の状態になるとはかぎりません
網膜硝子体
網膜硝子体への治療は、大きく分けて4つあります。
1. 手術[外科的治療]
2. レーザー[外科的治療]
3. 硝子体(目の中)注射[内科的薬物治療]
4. 経過観察(病気が安定しているもしくは現在の医学では治療方法がない)
まずはあらゆる検査を行い、どのような病気かを診断します。次に患者さんにとってどの治療方法が適切かを全身状態、年齢、生活状況などを考慮し判断します。複数の方法を組み合わせて治療することもよくあります。
網膜の外科的治療(手術)の詳しい説明
後部硝子体剥離
網膜の病気の中には後部硝子体剥離(こうぶしょうしたいはくり)という現象が関連して起こる病気が少なくありません。それではいったい、「後部硝子体剥離」とは何でしょうか?
人間は加齢により老化が進行しますが、目も例外ではありません。眼球の中心部には硝子体(しょうしたい)というゲル状の物質(硝子体ゲル)がつまっています(図1)。魚の目玉などにも入っているトロトロとしたものです。ところがこの硝子体ゲルは、加齢により少しずつ減少していきます。硝子体ゲルが減ってくると、その隙間には液化硝子体というさらさらの水に置き換わっていきます(図2)。そしてあるところまで進行するとある日突然、硝子体ゲルは網膜から離れて前方に移動していきます(図3)。これが「後部硝子体剥離」という現象です。後部硝子体剥離が起こると硝子体ゲルが目の動きと共に大きく動くことになります。そこで、もともとあった硝子体の中の濁りが、網膜に動く影となって写ります。これが後部硝子体剥離による飛蚊症(ひぶんしょう)です。こういった加齢性の変化が網膜剥離(もうまくはくり)や黄斑円孔(おうはんえんこう)、糖尿病網膜症(とうにょうびょうもうまくしょう)、硝子体黄斑牽引症候群(しょうしたいおうはんけんいんしょうこうぐん)、黄斑上膜(おうはんじょうまく)、硝子体出血(しょうしたいしゅっけつ)などの病気と大きく関係しています。
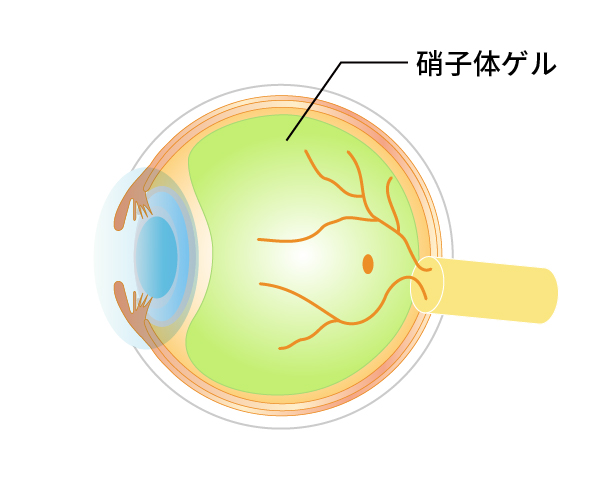
図1若年者の硝子体
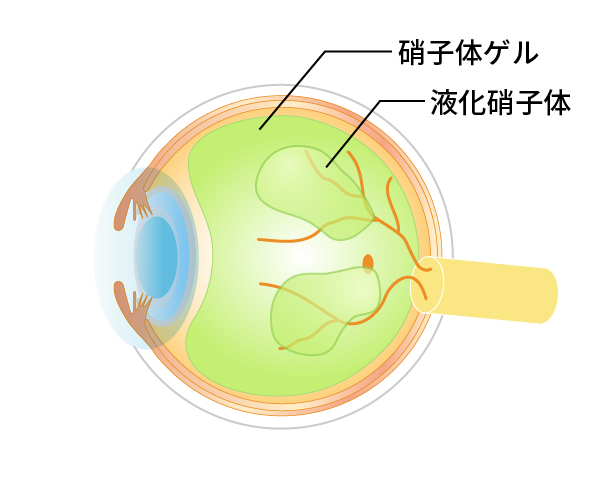
図2硝子体の加齢変化
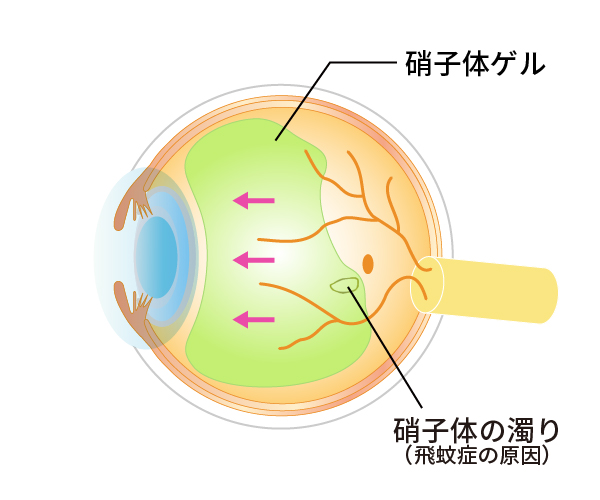
図3硝子体の加齢性変化(後部硝子体剥離)
50~60代で生じる
網膜剥離
網膜剥離とは網膜が目の壁から剥がれた(離れた)状態のことで、網膜は目の壁から栄養をもらっているので、剥がれた網膜は見る力を失っていきます。①網膜にあな(裂孔)ができてそこから液化硝子体が網膜の下に入ってできるもの(裂孔原性網膜剥離)と、②裂孔のないもの(滲出性網膜剥離、牽引性網膜剥離)があります。
網膜剥離はけがで起こる?
裂孔原性網膜剥離はけが(外傷)で起こることもありますが、外傷性の網膜剥離は、網膜剥離全体からするとほんのわずかで、ほとんどはもともと網膜に弱い部分がある人に起きます。すべての年齢で起きる可能性がありますが、病気の起こりやすい時期は若年者(20代)、と中高年(50~60代)に多いと言われています。
若年者の網膜剥離は?
若年者の網膜剥離は主に生まれつきや近視で網膜格子状変性という網膜に薄く引き伸ばされた場所をもっている人のうち、あな(孔)ができてしまうと、そこから液化硝子体が網膜の下に入って網膜が剥がれて起こります。若年者では液化硝子体が少ないために進行がゆっくりであることが多いのです(図4)。
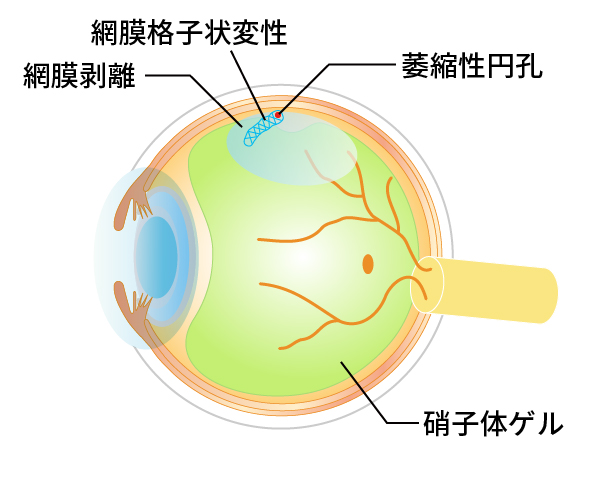
図4若年者の網膜剥離
中高年の網膜剥離は?
中高年の網膜剥離は後部硝子体剥離(図3)をきっかけに発症することがほとんどです。もともと網膜と硝子体の癒着が強く薄い格子状変性の部分まで硝子体剥離が進んだ時に、運悪く網膜が破れてしまう(網膜裂孔)とそこから液化硝子体が網膜の下に入り込んで網膜剥離が起こります。中高年の場合液化硝子体が多く、おまけに硝子体が裂孔を引っ張って急速に網膜剥離が進行するため、早急に治療が必要です(図5、6)。
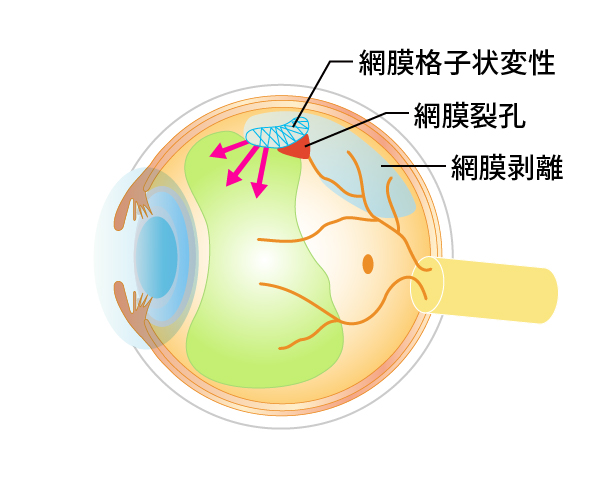
図5中高年の網膜剥離
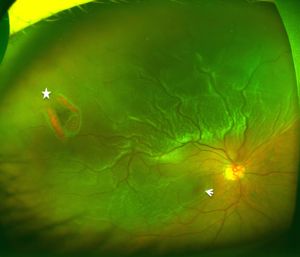
図6裂孔原性網膜剥離の眼底
裂孔(星)と剥がれている黄斑(矢印)
網膜裂孔
網膜が裂けただけで網膜剥離になっていない場合には、レーザー光凝固を行うことによって、ほとんどのケースで網膜剥離への進行を防ぐことができます(図7、8)。
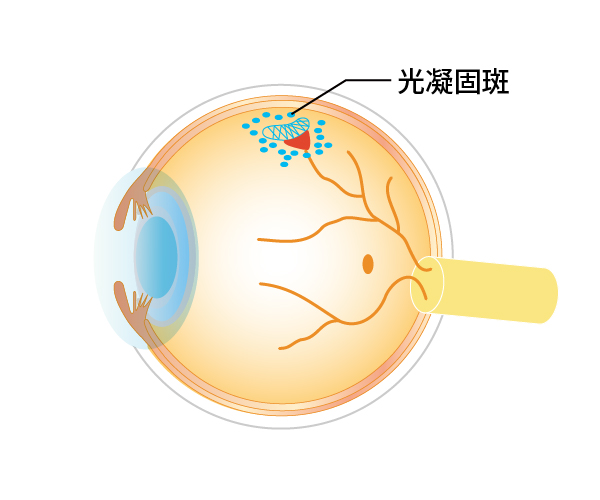
図7網膜裂孔
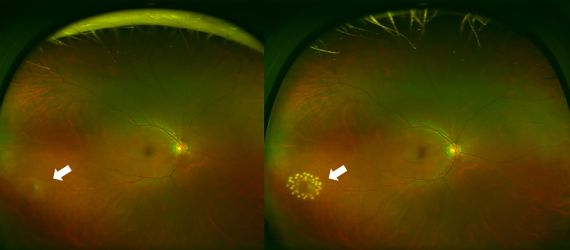
図8網膜裂孔(左)と光凝固後(右)
外傷性網膜剥離
眼球に強い衝撃が加わった時に眼球が変形して、網膜や毛様体が引き裂かれて起きます。眼底に異常がなくても発生します。
裂孔原性網膜剥離は網膜裂孔から液化硝子体が網膜の下に入りますが、逆に網膜の下の細胞も硝子体中や網膜剥離の下に出てきます。細胞はその後、網膜にくっつき膜(増殖膜)を形成します。網膜にくっついた膜が縮み、網膜はゴワゴワでシワシワになる場合があります。この状態が増殖性硝子体網膜症です。増殖性硝子体網膜症は時間が経った網膜剥離や裂孔が大きい場合や硝子体と網膜の癒着が強い場合などに起こりやすいのですが、通常の網膜剥離と違って、網膜が硬く縮んでいるので壁にくっつける(治す)のが格段に難しい病気になります。いわば網膜剥離のこじれた状態です。この増殖膜は進行性で、手術後にさらにできることもあり、厄介です(図9)。
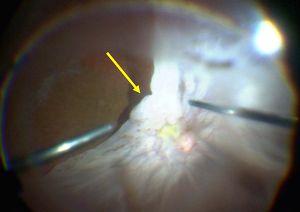
図9増殖性硝子体網膜症
網膜に増殖膜(白っぽい部分)がくっついているのを剥がしている様子
網膜剥離の治療は2種類
裂孔原性網膜剥離は孔をふさいで網膜をくっつける手術が早急に必要になります。若年者で液化硝子体が少ない場合や、狭い範囲の網膜剥離である場合は主に強膜バックリング手術を選択します。それ以外の後部硝子体剥離を伴ったものや牽引の強い網膜剥離、増殖性硝子体網膜症では硝子体手術を行います。
強膜バックリング手術
シリコン性の消しゴムのようなものを眼球の壁に縫い付けることによって眼球を内側に変形させ、冷凍凝固で孔の周りを目の壁と癒着させて裂孔を塞ぎます。
硝子体手術
眼球の壁に小さなあなを開けてそこから超小型の器械(硝子体カッター、照明、レーザー、ピンセット、ハサミ)のアタッチメントを使い分けながら、硝子体ゲルを網膜から削り取り、硝子体の牽引を取り除き、網膜の下の水を抜いて裂孔の周りをレーザー光凝固で癒着させて網膜剥離を治します。増殖性硝子体網膜症では網膜表面の膜をゆっくり取り除いてシワシワの網膜をのばしながら網膜をくっつけます(図10、11)。黄斑まで網膜剥離が及んでいると術後にゆがみや、十分視力が出ない場合があります。
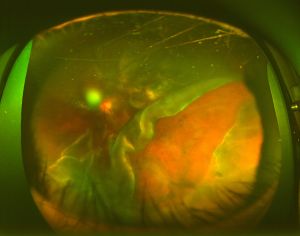
図10増殖性硝子体網膜症の眼底
網膜が収縮し、シワシワになっている。巨大な裂孔も見られる
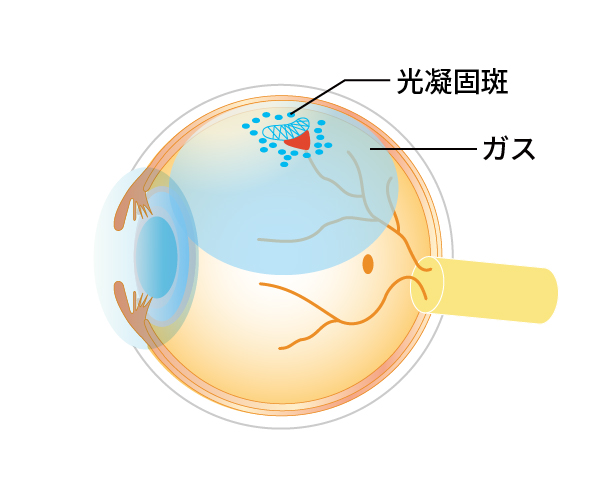
図11裂孔原性網膜剥離の硝子体術後
黄斑上膜
黄斑上膜は症状に気づかない場合も多く、検診などで指摘されることも少なくありません。黄斑上膜、網膜前膜、黄斑前線維症など様々な名前で呼ばれますが、同じ病気です。
後部硝子体剥離が原因?
最も一般的な特発性黄斑上膜と呼ばれる病気は、主に加齢により後部硝子体剥離が起きた時、網膜の上に残った硝子体の皮1枚が縮むことによって網膜がシワシワになる病気です(図12、13)。また、目に炎症を起こしたり、網膜裂孔ができたりした場合にも黄斑上膜になることがあります。通常のカラー眼底写真ではわかりにくい初期の状態でも当院のマルチカラー撮影では鮮明に捉えることができます。
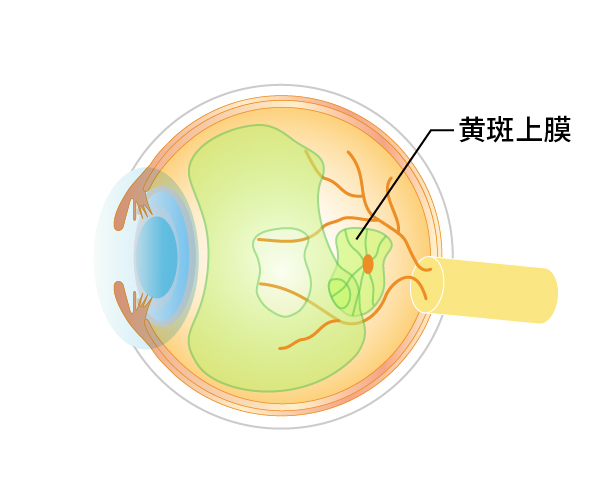
図12黄斑上膜
後部硝子体剥離が起きた時、皮1枚が残った
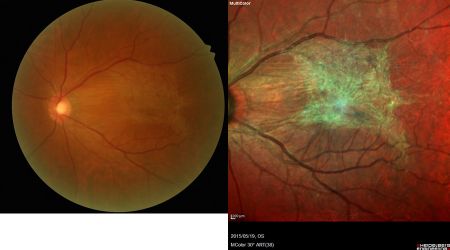
図13カラー眼底写真
通常の眼底カメラ(左)に比べてマルチカラー撮影(右)では黄斑上膜が鮮明に写っている
症状はかすみとゆがみ
黄斑上膜が進行すると膜の収縮に伴って網膜が変形します。そのために変形した網膜は機能が低下し、かすみ(視力低下)やゆがみ(変視症)が起きます。ものが大きく見える(大視症)こともあります。
黄斑上膜はすぐに失明する病気ではありませんが、症状が進行し、生活に支障をきたすようであれば硝子体手術が必要になります。その際には、黄斑上膜を超小型のピンセットで剥がします。大幅に視力が低下してしまうと視力の回復が難しくなりますので、見え方に不自由がなくても定期的な経過観察が必要です。
黄斑円孔
黄斑上膜や網膜剥離の原因に後部硝子体剥離が挙げられますが、黄斑円孔の原因も後部硝子体剥離なのです。硝子体が網膜から剥がれ始めた時、黄斑と硝子体の癒着が特別強い場合、うまく後部硝子体剥離が起きずに黄斑が引っ張られて孔ができてしまうのです(図14)。
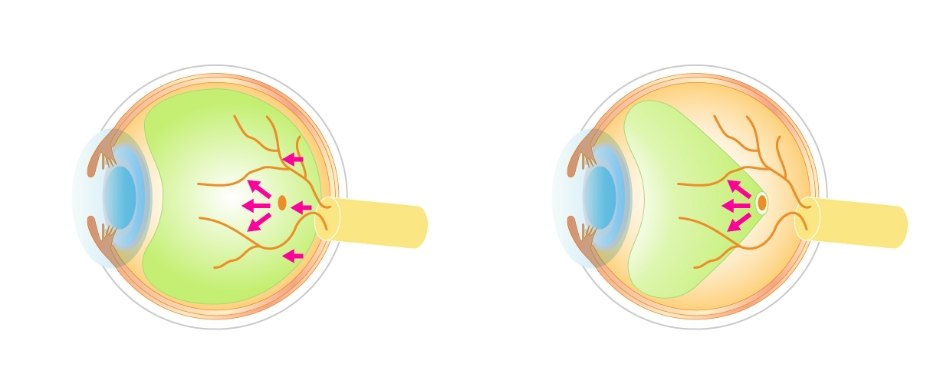
図14黄斑円孔
黄斑円孔前(左)と後部硝子体剥離がうまく起こらずに生じた黄斑円孔(右)
治療は手術のみ
まれに自然に後部硝子体剥離が生じて黄斑円孔が閉じてしまう場合がありますが、ほとんどの場合は自然には治りません。自然閉鎖を待っているうちに黄斑の機能が低下すると、手術をしても視力の回復が悪くなるので早めの手術をおすすめします。手術では人工的に後部硝子体剥離(硝子体を網膜から剥がす)を起こし、眼内に空気を入れて一晩うつ伏せで安静にしてもらいます。手術をすると非常に古いものや大きいものを除いてほとんどの場合1回で円孔が閉鎖します(図15)。
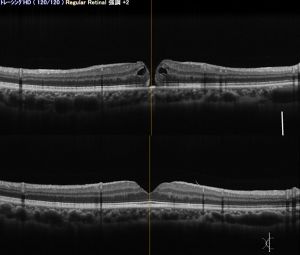
図15黄斑円孔の断層撮影(OCT)
黄斑円孔の手術前(上)と手術後(下)。円孔は閉鎖し視力は0.2から1.2に回復した
糖尿病網膜症
糖尿病網膜症はその名のとおり糖尿病と密接に関連した病気です。進行するにつれて様々な病気へとつながります。
単純網膜症
糖尿病で血糖のコントロールが悪い状態が続くと、目の中の細い血管(毛細血管など)の壁が破壊されていきます。そうすると、壊れた毛細血管からは血液の成分(水、赤血球、たんぱく質、脂肪など)が網膜にしみ出てきます。これが単純網膜症(図16、17)という状態です。
実際には網膜に小さな出血や毛細血管瘤という異常が見られる時期です。視力は網膜の中心部の黄斑の機能で決まるため、ほとんどの場合は症状がありません。
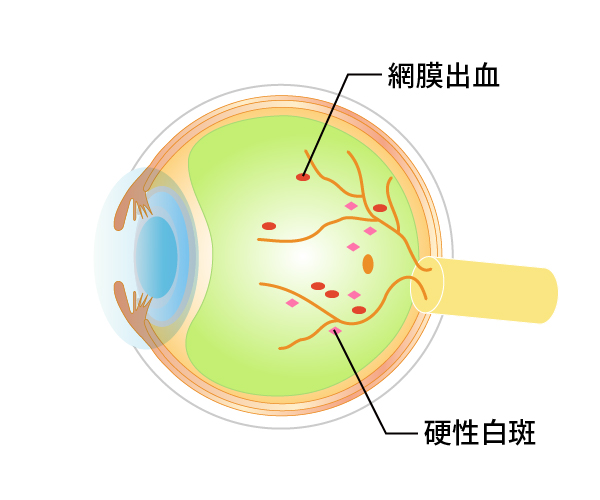
図16単純網膜症
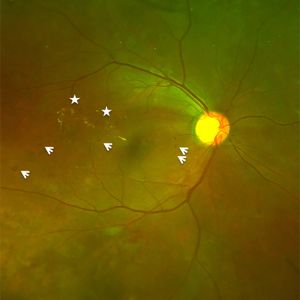
図17単純網膜症の眼底
毛細血管瘤や網膜出血(矢印)と硬性白斑(星)
黄斑浮腫
症状がないうちに眼科を受診し、適切な検査や治療を行うと、多くの場合その後の失明や視力低下につながる病状の進行を抑えることができます。単純網膜症でも黄斑近くに病変がある場合には、網膜のむくみが起きて急激に視力が低下する黄斑浮腫が発症することもあります(図18)。
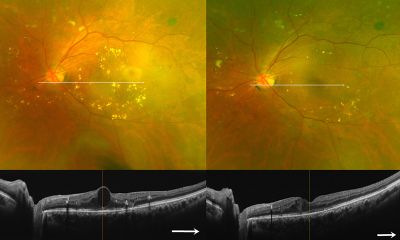
図18糖尿病黄斑浮腫の眼底と断層撮影(OCT)
治療前(左)に較べ、光凝固後(右)は浮腫や硬性白斑が減少している
前増殖網膜症
単純網膜症が進行すると、さらに血管からの水漏れが増えるのみならず、毛細血管がつまって網膜に酸素や栄養が送られなくなります。こういった状態を前増殖網膜症(図19)といいます。
血管がつまった場所の網膜は栄養不足で機能が低下します。さらには栄養不足に陥った網膜はいろいろな悪い因子も放出します。その主なものにVEGF(血管内皮増殖因子)といったものがあり、VEGFに反応して網膜の血管から新生血管という異常血管が発生したり、血管からの水漏れをさらに増やしたりします。
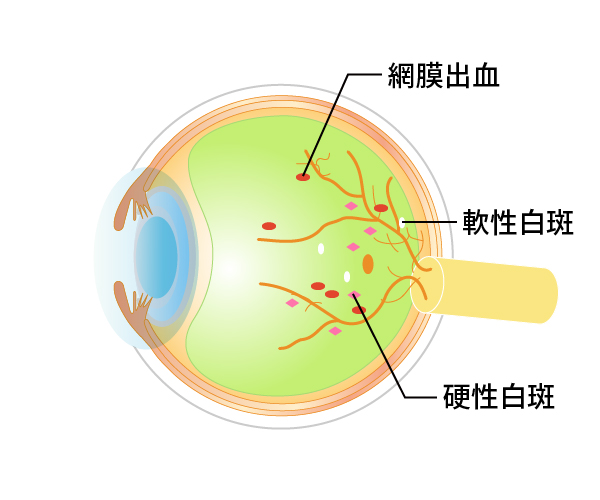
図19前増殖網膜症
増殖網膜症
新生血管(図20)は硝子体の中に根っこを張るように伸びていき、膜を形成します(増殖膜)。このように新生血管ができた状態が増殖網膜症(図21)です。増殖網膜症でできた新生血管は永久になくなることはなく、その後、後部硝子体剥離が始まると、切れて目の中に硝子体出血などの大出血を起こし、急激に視力が低下します(図22)。もしくは網膜と増殖膜が強く癒着している場合には網膜が浮き上がってきます(図23)。眼科を受診していない場合、こうなって初めて気がつく場合も少なくありません。硝子体出血や牽引性網膜剥離(図24)になると手術が必要になります。
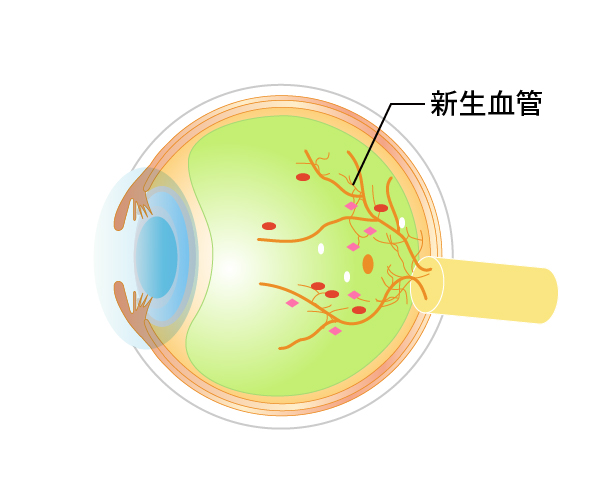
図20増殖病網膜症初期(新生血管の発生)
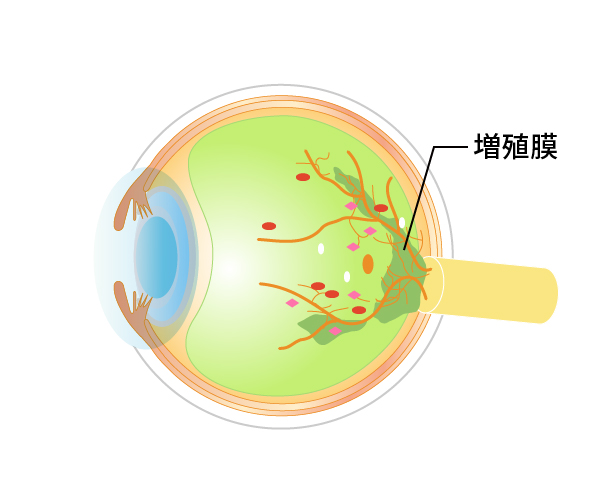
図21増殖病網膜症(増殖膜の形成)
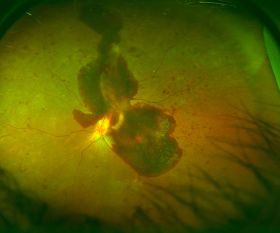
図22増殖糖尿病網膜症
増殖糖尿病網膜症でできた新生血管が切れて、網膜と硝子体の隙間に出血を起こしている(網膜前出血)
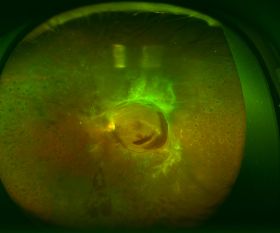
図23牽引性網膜剥離
新生血管からできた増殖膜(白い部分)とその周囲に牽引性網膜剥離が見られる
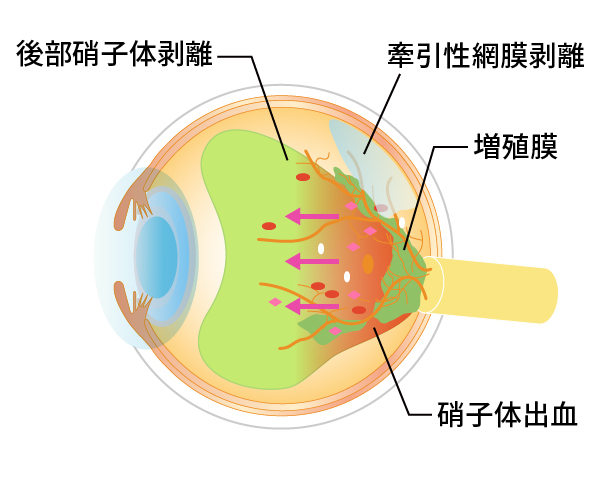
図24増殖糖尿病網膜症による牽引性網膜剥離
治療の基本は内科治療
糖尿病網膜症の治療の基本は内科的な血糖コントロールです。血糖コントロールが悪い状態が続くとさらに網膜症が進行します。しかしながら、たとえ血糖が正常に保たれていても一旦ダメージを受けた血管や網膜が元に戻ることはありません。そのため、糖尿病と診断されたら視力が良くても定期的な眼底検査が必要になるのです。
網膜症ではない/軽い場合は、視力が良くても定期検査を
網膜症でない場合や網膜症が軽症な場合は、定期的な眼底検査で症状が進行していないか確認しましょう。検査の間隔は病状や血糖値などを総合して決めていきます。精密な眼底検査は散瞳薬という瞳孔を広げる目薬を使って行いますが、当院では超広角走査検眼鏡「オプトス 200Tx」で散瞳薬を用いずに眼底検査を行うこともできます。
※白内障が進行している場合、瞳孔が小さい場合、病状が進んでいる場合などは散瞳が必要になります
眼底検査よりも精密に診断できる蛍光眼底造影検査
眼底検査で網膜出血や水漏れが増えたり、軟性白斑など血流が悪い兆候(虚血性変化)が出たりするようになると、蛍光眼底造影(図25、26)という血管造影検査が必要になります。
これは蛍光色素を点滴しながら眼底を撮影する検査です。この検査では毛細血管の閉塞、新生血管、血管からの水漏れ部位などの血管の異常がより精密に診断できます。蛍光眼底造影で用いる造影剤は色素で、レントゲンやCT、MRIなどで用いる造影剤とはまったく違うものです。通常、造影検査自体は5分程度で済み、外来で行います。
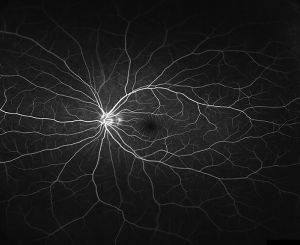
図25正常眼底
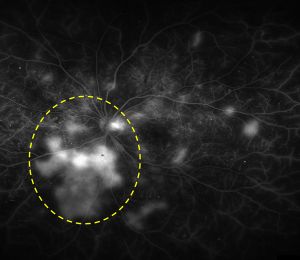
図26糖尿病網膜症
白くにじんでいる部分(黄色の枠以外も)は新生血管から水漏れしているところ。小さな白い点は毛細血管瘤
レーザー光凝固
蛍光眼底造影検査で毛細血管がつまっている場合にはレーザー光凝固を行い網膜を間引きして、網膜の栄養の需要と供給のバランスを保ち、新生血管の発生や増加を防ぎます。また、局所的な水漏れに対してもレーザー光凝固を用います。
レーザー光凝固は網膜にやけどをつくる治療のため、ある程度痛みがあり、一時的に網膜のむくみ(黄斑浮腫)が増加したり、かすみが強くなったりする等の症状もありますが、進行した網膜症には失明を防ぐために必要不可欠な治療です。従来のレーザー光凝固は痛みが強く途中で治療を中断される方もいましたが、当院では最新のスキャンニングレーザー光凝固装置を用いて痛みや治療期間を減らすように努めています(図27)。
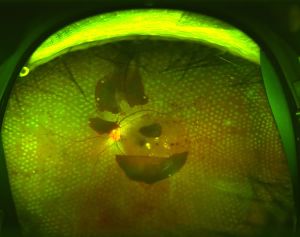
図27増殖糖尿病網膜症のレーザー光凝固後
スキャンニングレーザー光凝固を行った直後。規則的に並んだ白い点が光凝固斑
硝子体手術
増殖網膜症では後部硝子体剥離が進行すると、新生血管が切れて硝子体出血を起こしたり、網膜が持ち上げられて牽引性網膜剥離という状態になったりします。そういった場合はもはやレーザー光凝固だけでは治療が難しく、適切な時期に硝子体手術が必要になります。
硝子体手術で出血を取り除き、新生血管によってできた増殖膜を網膜から切り離し、必要なところにレーザー光凝固を行い、網膜にかかる余分な力を取り除き、網膜を壁にくっつけます。当院では最新の手術装置を用い、25ゲージ(0.5mm)、27ゲージ(0.4mm)といった小さな傷口で手術を行えます。
薬物治療(黄斑浮腫)
血管からの水漏れが黄斑に及ぶと黄斑がむくみます(黄斑浮腫)。黄斑は網膜の中でも視力を生み出す場所なので黄斑がむくむと網膜がダメージを受け、視力が低下します。視力低下を防ぐためにはむくみを抑える必要があります。水漏れの場所が黄斑から離れた場所であればレーザー光凝固で水漏れ部位を凝固して水漏れを止めます。
しかしながら水漏れ部位が黄斑に近い場合や、いたるところから漏れている場合には光凝固は十分に行えません。そこで、このような場合には薬物治療(注射)を行います。
薬物治療には現在はステロイド薬と抗VEGF薬があります。ステロイド薬は網膜に選択的に効かせるために眼球の縁もしくは硝子体内に注射、抗VEGF薬(アイリーア、ルセンティス)は硝子体内に注射します。いずれも血管からの水漏れを抑え浮腫を減らす効果があります。しかしながら薬の効果が切れると再発することもあるので複数回の治療が必要になることもあります。
近年抗VEGF薬など効果的な薬物が出てきているので、以前より治療成績が改善し、視力が維持できるようになりましたが、それでも治療に十分反応してくれなかったり、むくみが治っても視力が改善しなかったりと、黄斑浮腫は最も治療が難しい病気のひとつです。
日帰り手術と入院、どちらがいい?
手術の内容にもよりますが、日帰り手術から数日の入院手術まで、患者さんの希望に沿って行っています。当院では網膜専門医が最新の設備と機器を用い、最も負担の少ない手術を行っているため、難治性の病気を除いてほとんどの場合日帰り手術が可能です。
しかし手術翌日は他の医療機関でも診察が必須ですので、日帰り手術をしても必ず翌日には受診することになります。特別な事情がなければ、手術後に自宅に戻って翌日通院するよりも、病院に1泊して翌日に診察後退院する方が簡便といえるでしょう。そういった理由から、実際には1泊入院を希望される方が圧倒的に多い状況にあります。
また、裂孔原性網膜剥離や黄斑円孔などのガスを入れる手術においても、難治性のものでなければうつ伏せ(体位)は通常手術の翌日までなので、病院で1泊後退院すれば自宅でうつ伏せをする必要はありません。
※病状や病棟の都合により、日帰り手術か入院手術か、患者さんの希望に応じられないこともあります
黄斑疾患の内科的治療の詳しい説明
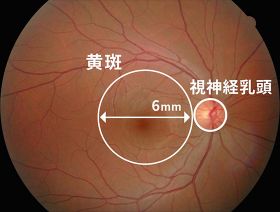
黄斑とは眼底にある中心窩(ちゅうしんか)を中心とした直径6mmの領域のことをいいます(図1)。黄斑は眼底の視機能を司る最も重要な場所であり、ここに異常が生じた場合、重い視力障害をきたすことになります。
加齢黄斑変性
加齢黄斑変性(かれいおうはんへんせい:AMD)欧米では中途失明原因の主要な病気であり、我が国でも新規視覚障害認定の原因疾患の第4位に位置します。人口の高齢化や食生活の欧米化に伴い患者数が急増していて、現在日本では50歳以上の約100人に1人がAMDにかかっており、総人口に換算すると43万人にものぼることが推定されます。またAMD発症に喫煙が大きく関与していることが知られています。
AMDにはいくつかタイプがありますが、代表例を示します(図2)。黄斑部の網膜下に異常な血管(脈絡膜新生血管:CNV)が発生し、黄斑部に水が溜まったり、出血したりすることで重い視覚障害をきたします。症状は視力低下をはじめ、ものがゆがんで見える変視症や、見たいところが暗く抜けてしまう中心暗点などがあります。片眼のみに発症した場合は早期には気づきにくいため、病気が相当進行した時点で受診される患者さんが多いのが現状です。よって常日頃から片眼ずつでものを見る癖をつけることで早期発見に努めることが重要だと考えます。
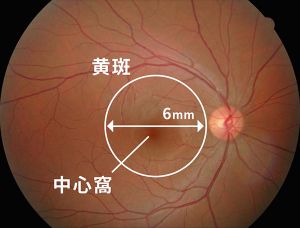
図1黄斑
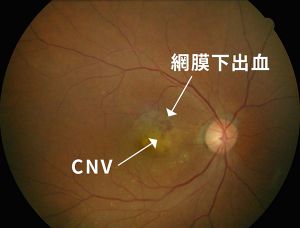
図2加齢黄斑変性(AMD)
治療は2種類
病気の原因である脈絡膜新生血管は血管内皮増殖因子(VEGF)によって成長します。よって血管内皮増殖因子を抑える抗血管内皮増殖因子療法(抗VEGF療法)と光線力学的療法(PDT)の2つがあり、現在主流なのは抗VEGF療法です。抗VEGF療法はCNVを縮小させる働きを持つ薬剤を眼球に直接注射する治療法で、通院で治療できるメリットがありますが、薬剤料が高価で通院回数も多いというデメリットがあります。一方PDTは特殊な薬剤を点滴しながら眼底にレーザーを照射し光化学反応によりCNVを縮小させる治療法です。こちらも通院での治療となりますが、使用する薬剤の副作用である光線過敏が治療後に生じるため、治療後48時間は外出を控え遮光する必要があります。
予防のためにはまず禁煙
AMDの予備群である前駆病変という所見(図3、4、5)が認められる方には、発症予防のため禁煙が非常に重要です。また「ボシュロム オキュバイト プリザービジョン2」をはじめ、ビタミンC・E、βカロチン、亜鉛等を含んだサプリメントの内服もおすすめしています。
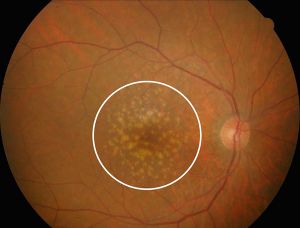
図3軟性ドルーゼン
丸囲み内の白い斑点が軟性ドルーゼン
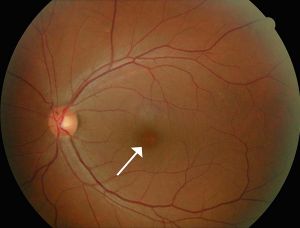
図4 漿液性網膜色素上皮剥離
血管から水漏れし網膜色素上皮(矢印)が剥がれる
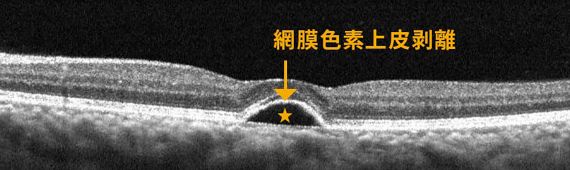
図5図4の断層撮影(OCT)
血管から漏れた水が溜まっている(星)
中心性漿液性脈絡網膜症
中心性漿液性脈絡網膜症(ちゅうしんせいしょうえきせいみゃくらくもうまくしょう:CSC)とは、以前は中心性網膜炎と呼ばれていた疾患で、30~50歳の男性に好発する黄斑部の網膜下に水が溜まる状態(漿液性網膜剥離、図6、7)を特徴とした日本人に多い病気です。最近では70歳代以上の高齢者でも見られるようになり、AMDとの区別が重要となっています。
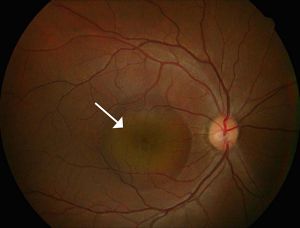
図6漿液性網膜剥離
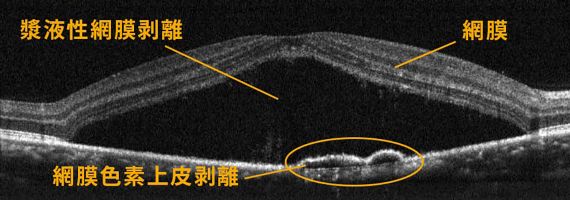
図7図6の断層撮影(OCT)
血管から漏れた水が溜まって網膜を剥がしている
症状は、急性期には視力低下は少なく良好な視力を保っていることが多いですが、変視症、中心暗点、小視症、色覚障害などの様々な自覚症状が見られます。CSCは自然回復傾向のある病気で無治療でも2~3ヶ月で漿液性網膜剥離が消失することがありますが、長引いたり、再発を繰り返す症例も多く、その場合は徐々に網膜が薄くなり視力も低下してきます。このような状態になってから治療を行っても視力の回復は難しくなるため、当院ではできるだけ早期に造影検査(図8)を行い、網膜下に水が漏出している場所を確認し、漏出部にレーザーを照射することで早期に漿液性網膜剥離の消退を促すようにしています。
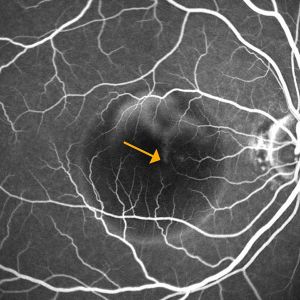
図8漏出点
水が漏れ出している箇所(矢印)が見られる
網膜静脈閉塞症
網膜静脈閉塞症(もうまくじょうみゃくへいそくしょう:RVO)は、網膜血管のうち静脈が閉塞する病気です。閉塞する場所によって名称が異なり、枝分かれした静脈が閉塞する場合を網膜静脈分枝閉塞症(BRVO、図9)、その枝分かれした静脈が集合した網膜中心静脈が閉塞する場合を網膜中心静脈閉塞症(CRVO、図10)といいます。
網膜静脈が閉塞すると静脈の圧が上昇し眼底出血を起こします。また黄斑部網膜に血液中の水分がたまり(黄斑浮腫、図11)、視力低下をきたします。また、静脈が閉塞することにより網膜の細胞が酸素不足(虚血)になると、細胞死を防ぐために酸素を供給するために新たな血管(新生血管)が作られます。新生血管は硝子体出血や難治性の緑内障および網膜剥離の原因となります。
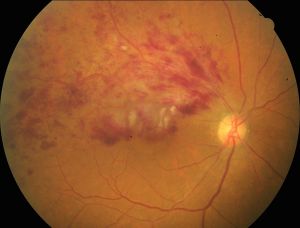
図9網膜静脈分枝閉塞症(RVO)
枝分かれした細い静脈がつまり出血を起こす
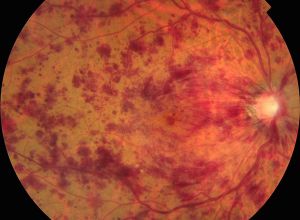
図10網膜中心静脈閉塞症(CRVO)
枝分かれした静脈が集まった網膜中心静脈がつまり出血を起こす
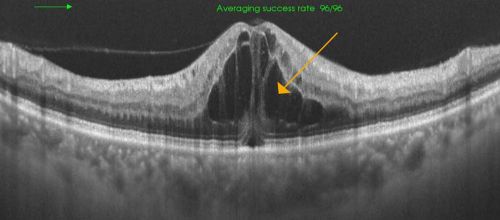
図11黄斑浮腫の断層撮影(OCT)
網膜内に水が貯留している(矢印)
黄斑浮腫への治療、新生血管の発生予防のための治療
治療には2つの目的があります。ひとつ目は視力障害の直接的な原因となる黄斑浮腫に対する治療。2つ目は新生血管の発生予防目的の治療です。現時点での黄斑浮腫に対する治療の第一選択は血管内皮増殖因子(VEGF)を抑える治療、つまり抗VEGF療法です。まずは1回注射を行い、後は再発時に適宜注射を行います。新生血管に対する治療はレーザー治療で、虚血の強い網膜領域にレーザーを照射し、網膜細胞を間引きすることによって虚血を改善します。
網膜変性疾患
網膜変性疾患(もうまくへんせいしっかん)は、網膜の細胞が遺伝的に変性することによって、夜盲症状(暗いところで見えない)や、徐々に視力が低下する病気です。眼底が正常であることがほとんどで、眼底検査、造影検査、光干渉断層計(OCT)などを行っても分からないことが多く、網膜を光刺激して網膜の働きを調べる網膜電図(ERG)を行うことによって初めて診断がつくことが多い疾患です。当院では、このような特殊検査も行っており、県外からも「原因不明の視力低下症例」を紹介いただいています。なお、この変性疾患に関しては現時点では有効な治療法はなく、診断までにとどまっているのが現状です。
先天停在性夜盲
先天停在性夜盲(せんてんていざいせいやもう)は、暗いところでものを見るための細胞の働きが先天的に欠如することで夜盲症状をきたす病気です。本人は意外と夜盲症状を訴えない場合もありますが、よく聞いてみると「星が見えない」、「夜に自転車に乗るのがこわい」などの訴えがあります。眼底は正常(図12)のため気づかれないことが多いですが、ERG(図13)を行うことにより診断がつきます。
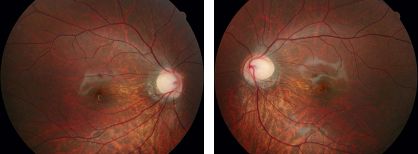
図12先天停在性夜盲の眼底(正常)
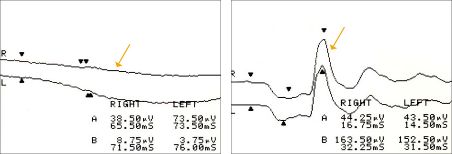
図13先天停在性夜盲の全視野刺激網膜電図(ERG)
暗いところで働く視細胞(杆体)の反応が出ない(左)が、明るいところで働く視細胞(錐体)の反応は出ている(右)
オカルト黄斑ジストロフィー
オカルト黄斑ジストロフィー(OMD、Miyake病)は遺伝子異常が原因で徐々に両眼の視力低下をきたす病気です。眼底が正常なため(図14)診断がつきにくく、最近では光干渉断層計(OCT、図15)でこの病気の予測はできるようになりましたが、確定診断にはERGの中でもさらに特殊となる多局所ERG(図16)が必要となります。当院ではこの検査も行っています。
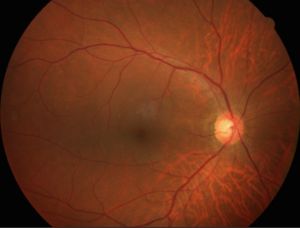
図14オカルト黄斑ジストロフィー(OMD)の眼底(正常)
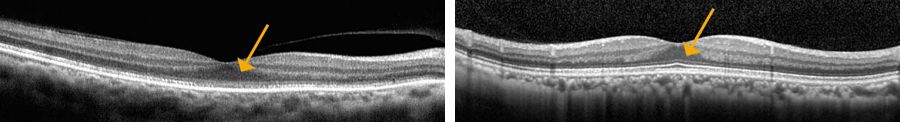
図15オカルト黄斑ジストロフィー(OMD)と正常眼の断層撮影(OCT)
中心窩の網膜外層が、OMD(左)では不明瞭(矢印)だが、正常眼(右)は明瞭(矢印)
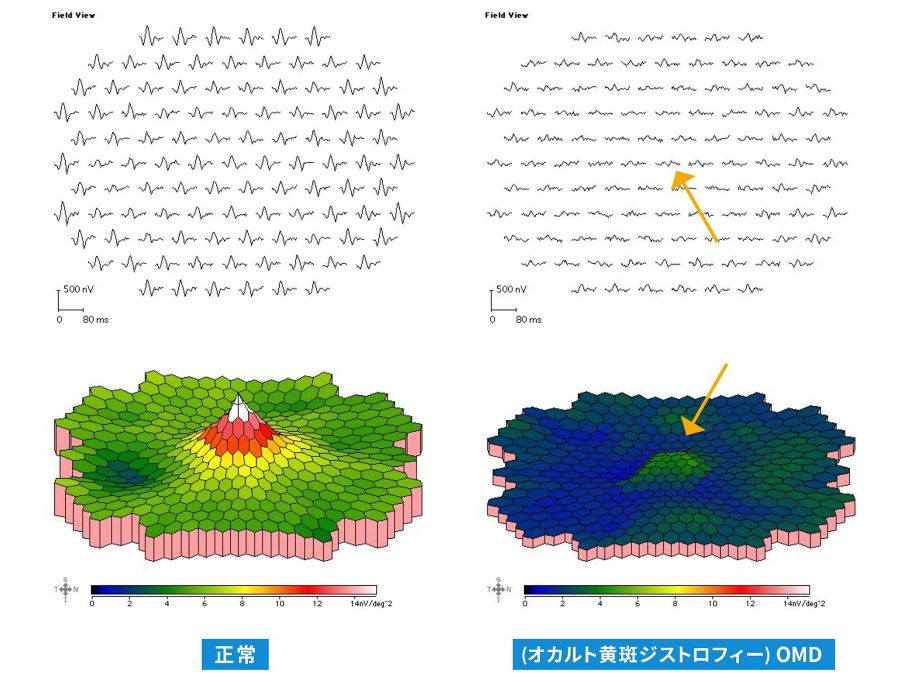
図16正常な場合とオカルト黄斑ジストロフィー(OMD)の多局所ERG
OMDでは中心部の視細胞の反応が消失している
急性帯状潜在性網膜外層症
急性帯状潜在性網膜外層症(きゅうせいたいじょうせんざいせいもうまくがいそうしょう:AZOOR)は、主として近視眼の若い女性に見られ、片眼ないし両眼に発症し、光視症、視力障害、視野欠損をきたす病気です。この病気もOMDと同様にOCTで予測は可能ですが、確定診断には多局所ERGが必要です。
緑内障
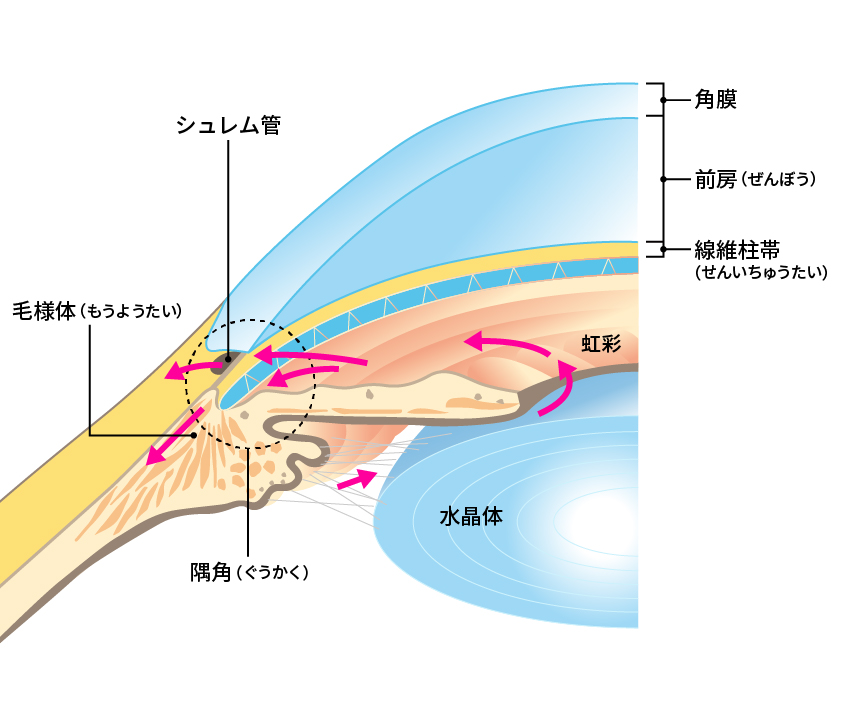
緑内障とは、眼圧によって眼底にある網膜、視神経が弱っていく進行性の病気です。緑内障になると、視野異常から進行し、視力の低下を生じます。一度失われた視力は回復しません。
眼圧の上昇は、角膜の周囲にある隅角からの房水(ぼうすい、目の中の水)の流出が十分にできなくなることで生じます。
日本人における正常眼圧は約10~20mmHgですが、個人差が大きいためそれぞれの人における適正な眼圧(健常眼圧)は別に設定が必要です。
房水の流れ
緑内障の分類の詳しい説明
緑内障の分類
緑内障は、発症原因から以下の3つに分けられます。
1. 原発緑内障:他に原因がなく、緑内障のみが生じる
2. 続発緑内障:他の病気(目、全身)や薬剤により二次的に生じる
3. 小児緑内障:隅角の先天的な異常に伴って生じる
原発緑内障
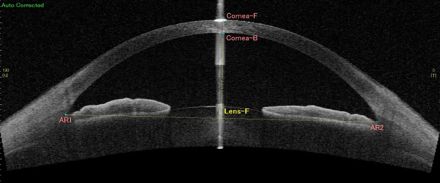
隅角の形態から開放隅角(かいほうぐうかく)と閉塞隅角(へいそくぐうかく)に分けられます。
開放隅角
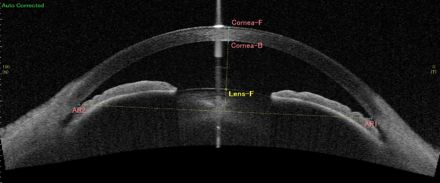
閉塞隅角
原発開放隅角緑内障は、主に加齢に伴い隅角からの房水流出の機能が低下して30~40歳以降に発症し、徐々に進行する慢性の緑内障です。また、眼圧が正常範囲(10~20mmHg)で生じるタイプを正常眼圧緑内障といいます。
原発閉塞隅角緑内障は、水晶体前方偏位、虹彩の前湾などにより隅角が狭くなり房水の流出が阻害されることにより、眼圧が上昇します。このタイプでは、慢性のものと眼痛、頭痛、吐気を伴う急性緑内障発作があります。
続発緑内障
他の眼疾患、全身疾患あるいは薬物使用が原因となって眼圧が上昇し生じる緑内障で、眼圧下降治療と共に原疾患に対する治療が必要となります。
小児緑内障
発症時期が乳幼児期で角膜径増大を伴う原発先天緑内障と、程度が軽いため発症時期が児童期以降の若年開放隅角緑内障に分類されます。
緑内障の検査の詳しい説明
緑内障の検査
緑内障では眼圧検査、隅角検査、眼底検査、視野検査など複数の検査が必要となります。
眼圧検査
緑内障の診断、治療効果の判定に必須の検査のひとつで、毎回の診察で検査します。眼圧計には、空気をあてて測定する非接触型眼圧計(NCT)と診察室で直接角膜を押して測定するゴールドマン圧平眼圧計を用いています。また、病状によってはポータブル眼圧計であるiCare®を使用しています。
隅角検査
診察室で角膜にコンタクトレンズをあてて房水の流出路である隅角を直接観察することで緑内障の原因診断を決定する検査です。
眼底検査
視神経乳頭や網膜の色調を観察することで、緑内障の有無の診断および進行の有無について診断する検査で、詳細な所見が必要な時は散瞳検査をお願いしています。
視神経乳頭
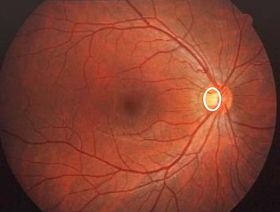
正常な眼底の視神経乳頭
乳頭陥凹(丸囲み)が小さい
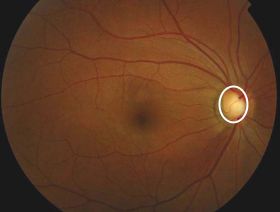
緑内障の眼底の視神経乳頭
乳頭陥凹(丸囲み)が大きい
視野検査
緑内障の有無の診断および、進行の有無についての診断に最も有用な検査です。検査機器には、視野の中心部を精密に検査するハンフリー視野計、視標が動く動的検査により広範囲の視野を測定するゴールドマン視野計、早期の緑内障診断に有用なスクリーニング検査を行うFrequency doubling technology®(FDT)を病状により使い分けています。
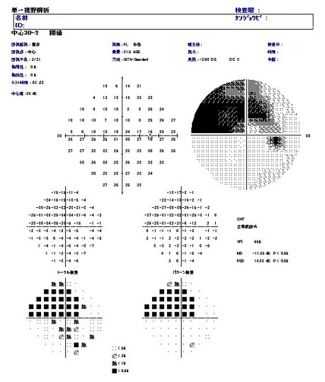
ハンフリー視野計
黒色部分が見えていない場所
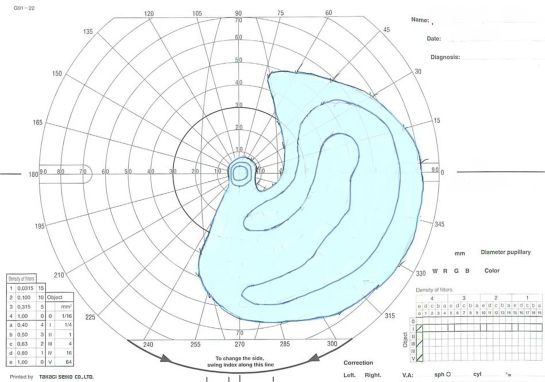
ゴールドマン視野計
水色部分が見えている場所
光干渉断層計
光干渉断層計(OCT)を用いると、近赤外線干渉ビームの照射により、網膜の層別の厚さや網膜断層画像が得られます。早期緑内障の診断、障害部位の程度についての的確な情報の取得につながります。
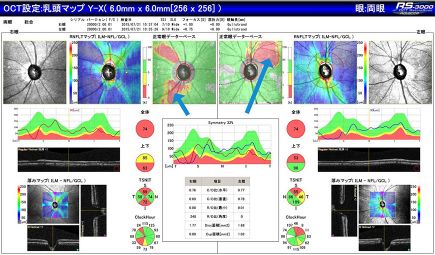
乳頭マップ(乳頭を中心に撮影)
赤色部分(矢印)は神経が薄くなっている
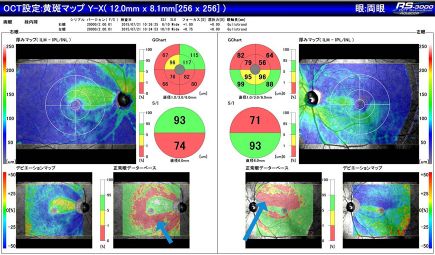
黄斑マップ(黄斑を中心に撮影)
赤色部分(矢印)は神経が薄くなっている
前眼部光干渉断層計
前眼部光干渉断層計であるCASIA2を用いると、角膜、隅角および虹彩の詳細な断層画像を得られます。角膜厚、隅角の詳細な形態についての情報から、特に閉塞隅角緑内障の治療方針の決定に有用な検査です。
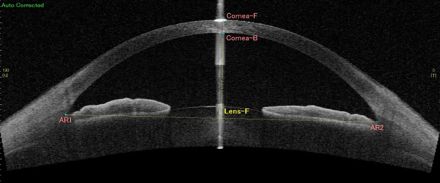
開放隅角
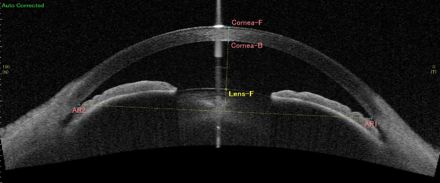
閉塞隅角
前眼部超音波検査
超音波生体顕微鏡(UBM)は、虹彩の裏側にある毛様体の形状、病態を唯一検査可能な機器です。閉塞隅角緑内障の詳細分類や悪性緑内障の診断に有用です。
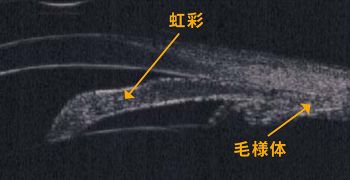
超音波画像
眼圧日内変動検査
眼圧は値が一定ではなく、季節変動、日による変動(日々変動)、日中と夜間の変動(日内変動)があります。日中に眼圧下降が得られているものの視野が進行する場合に、1泊入院にて日中から夜間を通して3時間ごとに眼圧を測定し、24時間を通じての眼圧を把握することで、眼圧下降治療の精度を上げることを目指して検査を行います。
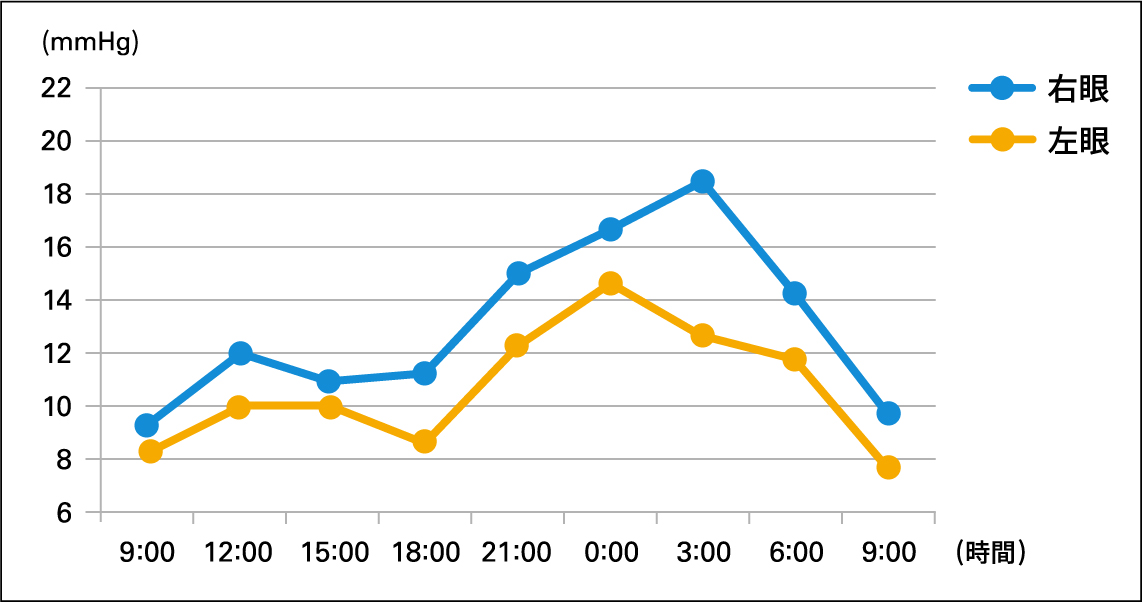
眼圧の日内変動
非接触型眼圧計(NCT)にて計測
緑内障の治療の詳しい説明
緑内障の治療
緑内障の治療は、次の4つです。
1. 経過観察
2. 薬物治療
3. レーザー治療
4. 手術
経過観察
緑内障と診断後、すぐに治療を開始する場合と、しばらく経過観察する場合があります。多くの緑内障は慢性でゆっくり進行するため、初期および眼圧が正常の場合には、進行の速さを確認する時間的余裕があることから、長期的な経過を予測すること、適切な治療開始時期を決定することを目的として経過観察期間を設けています。
薬物治療
緑内障は、治る病気ではないことから、一度治療が始まると生涯を通じて治療が必要です。治療は、点眼薬による眼圧下降治療がメインです。点眼薬には房水の産生量を減らす、または流出量を増やす薬物があり、まずは単剤そして、病状により働きの違う薬物を併用します。点眼薬で効果が足りない場合、また急性の変化で強力な効果が必要な場合には、内服や点滴を行います。
レーザー治療
レーザー治療は基本的に外来診療で行います。病状により隅角光凝固術(SLT)、虹彩切開術(LI、図1)、隅角形成術(LGP、図2)、毛様体光凝固術を選択しています。
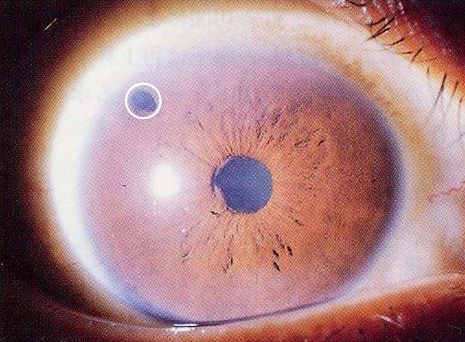
図1虹彩切開術
レーザーのあと(丸囲み)が見られる
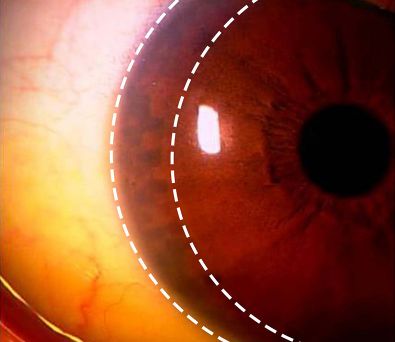
図2隅角形成術
点線で囲んだ部分の黒い点々がレーザーのあと
手術
入院期間は手術により変わりますが、原則4泊5日の入院で行っています。人工の流出路を作成する線維柱帯切除術(トラベクレクトミー、図3)、前房側の線維柱帯を切開して流出抵抗を低下させる線維柱帯切開術(トラベクロトミー、図4)、閉塞隅角緑内障に対して癒着した隅角を開放する隅角癒着解離術(GSL、図5)、2013年から国内で新たに認可されたエクスプレス(図6)、ロングチューブシャント手術(図7)といった手術から、効果的な手術方法を選択します。
図3線維柱帯切除術
図4線維柱帯切開術
図5隅角癒着解離術
図6エクスプレス
図7ロングチューブシャント手術
斜視
斜視とは
右目と左目の方向が病的にずれていることを斜視といいます。つまり、片目は正面を向いていても、もう一方の目が「違う方向」を見ていることです。これは「眼位ずれ」ともいいます。
斜視の原因
乳児~小児期に見つかる斜視の多くは原因不明です。その中に、屈折異常(遠視、近視、乱視など。メガネで矯正する)や、調節機能(目のピント合わせの機能)の働き過ぎで起こる斜視があることは古くから知られています。これらはまとめて共同性斜視とよばれます。遺伝性については研究されている段階です。その一方で、頭のけがや脳の病気、外眼筋(目を動かす筋肉)の病気が原因で起こる麻痺性斜視は、どの年代にでも発生します。つまり、子どもの斜視の多くは共同性斜視で、大人に見つかる斜視の多くは麻痺性斜視です。
斜視がなくても斜視のように見えることがあります。これは偽斜視とよばれ治療不要ですが、まぎらわしい場合には診察を受けてください。
斜視の種類
目のずれる方向によって内斜視、外斜視、上斜視(下斜視)、回旋斜視に分類されます(図1)。内斜視で多いのは、乳児内斜視や調節性内斜視と呼ばれるタイプ。外斜視で多いのは、ぼんやりしている時にだけ目がずれる間欠性外斜視と呼ばれるタイプ(図2)。横目で見た時にだけ目がずれ上がる下斜筋過動をともなっている斜視もあります(図3)。
子どもの斜視は親が最初に気づくことが多いのですが、学校検診で初めて見つかることもあります。100人の児童のうちのおよそ2~5人に斜視が見つかります。経過観察だけでよいこともあれば、治療が必要なこともあり、程度は様々です。
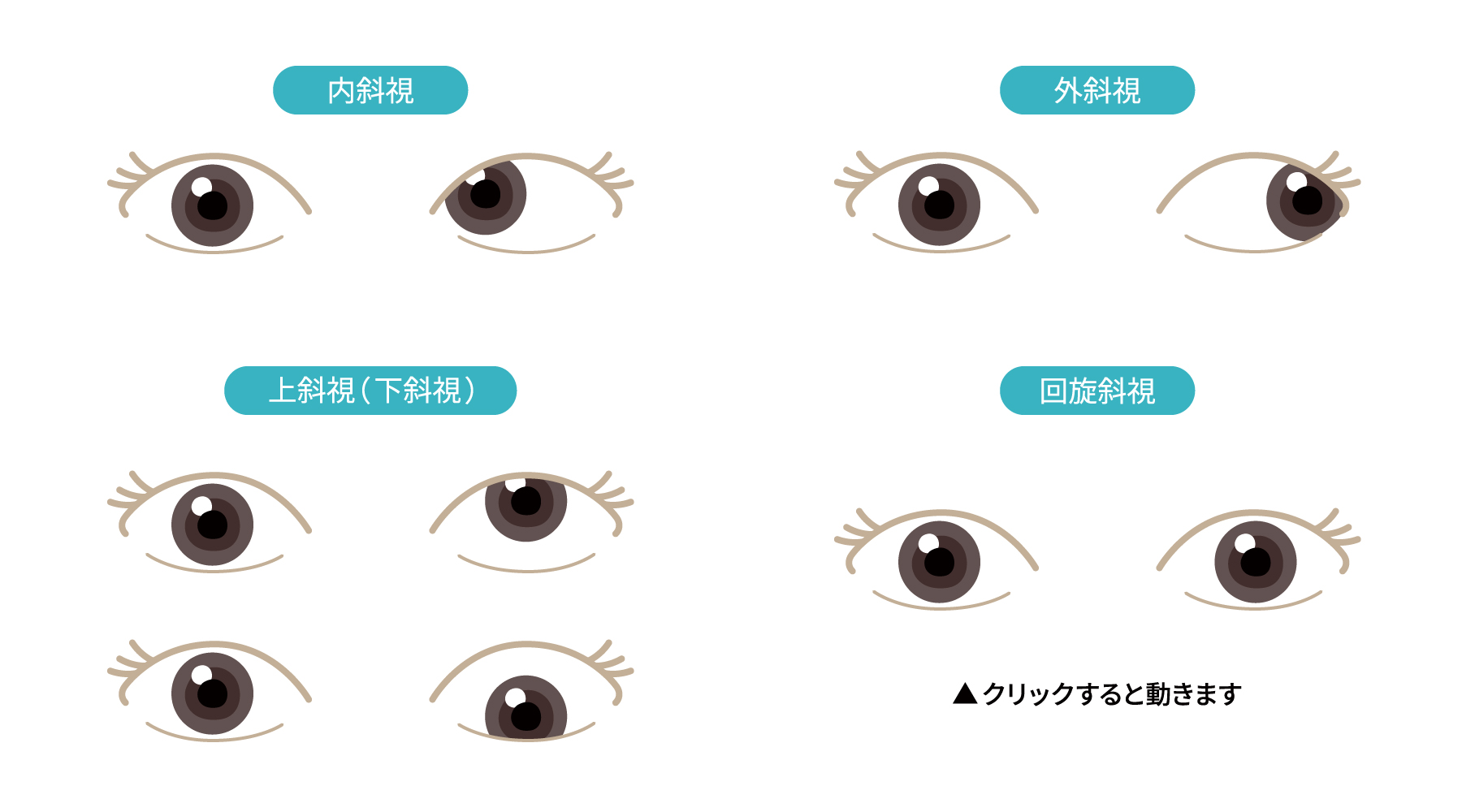
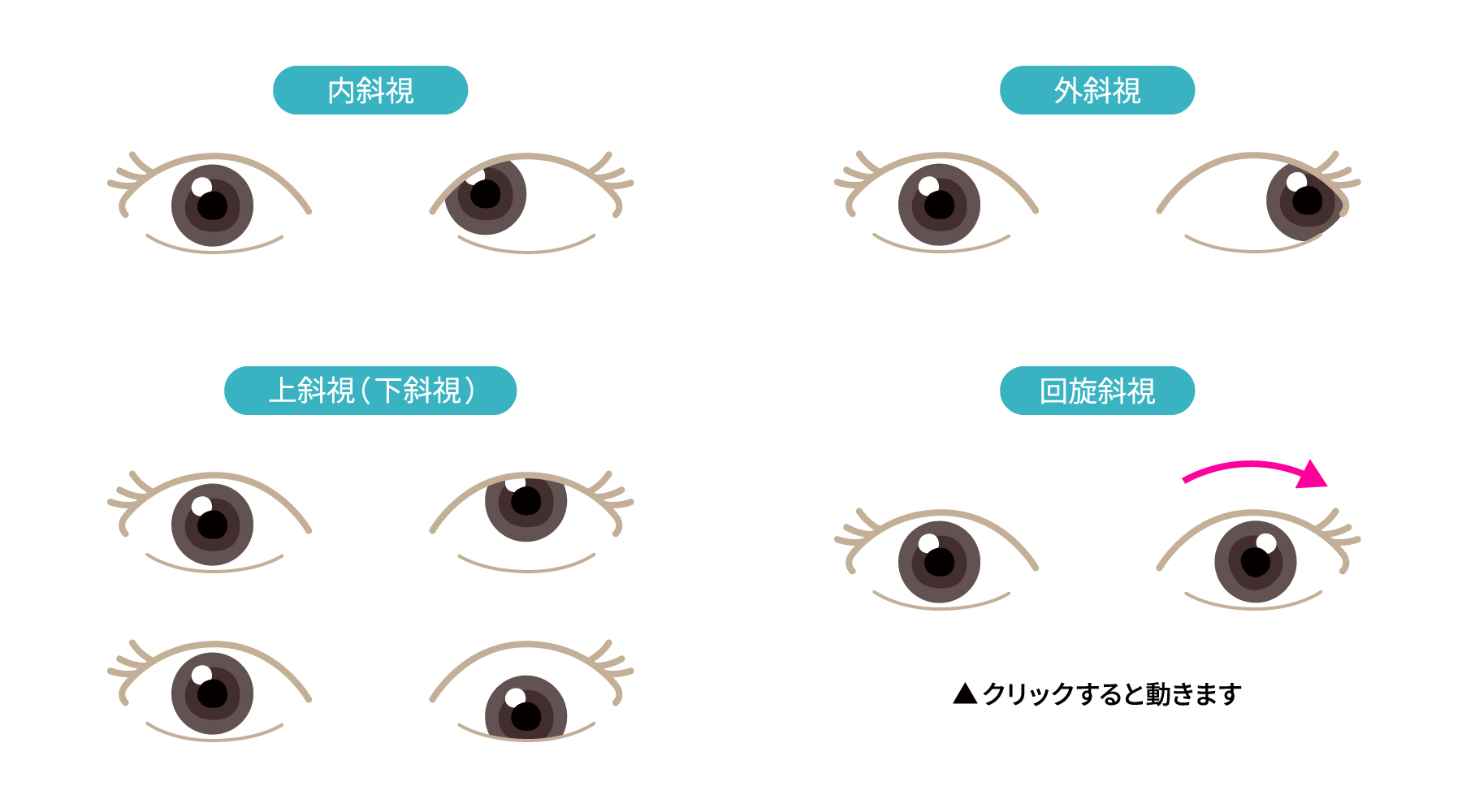
図1右目を正常な位置とした場合の斜視の種類

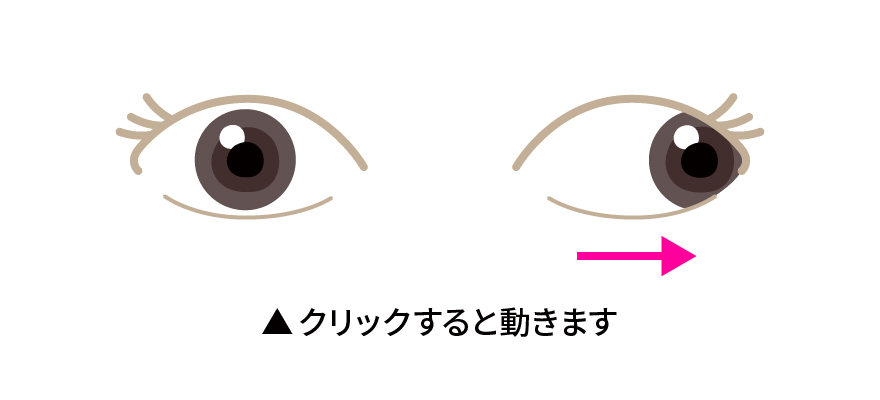

図2間欠性外斜視
ぼんやりしている時にだけ目がずれる


図3下斜筋過動
横目で見た時だけ目がずれ上がる
斜視の症状
斜視の症状は主に次の3つに分けられます。
1. 眼位ずれ:斜視の程度は、ずれの幅とずれの現れる頻度とで表される。ずれる頻度が高い場合は早めの治療が望ましい
2. 複視:ものが二重に見えること。共同性斜視では複視がないことがほとんどだが、麻痺性斜視ではたいてい複視を自覚する
3. まぶしがり・片目つむり:屋外に出るとまぶしそうにしたり、片目をつむったりする
斜視の検査
眼位検査では正面だけでなく、いろいろな方向を見たときの目のずれを調べます。視力、屈折、両眼視機能、眼底検査も行います。
斜視の治療
斜視治療の目的は大きく分けて2つあります。ひとつは容姿を整える「整容」であり、もうひとつは視力や両眼視機能などを改善させる「視機能向上」です。どちらか一方が目的であっても治療は受けられます。次のような治療法があります。
屈折矯正(メガネ)
遠視、近視、乱視を伴った斜視患者さんにはメガネをかけていただきます。特に遠視に伴って起こる内斜視はメガネをかけると斜視が軽くなることがあります。
プリズム装用
光を一定方向に曲げる作用のある、プリズムと呼ばれる樹脂でできた膜をメガネに取り付けます。斜視そのものを治す治療法ではありませんが、両眼視機能の獲得を目指して用います。
訓練療法
麻痺性斜視に対して行います。
手術
目のまわりに付いている筋肉(外眼筋)を調整して、目のずれを治します。この斜視手術は通常30分~1時間半ほどで終わります。乳児内斜視は早めにプリズムを装用するか手術を受けます。一方、間欠性外斜視は小学生頃に手術を受ける場合が多いです。
なお、当院では全身麻酔での斜視手術は行っていませんが、ご希望であれば斜視専門外来のある病院へ紹介いたします。手術後の経過観察は当院で受けられます。
斜視の予後
治療で斜視は改善しますが、少し斜視が残ったり、多少の過矯正となる可能性があります。ずれが戻る斜視再発も通常起こり得ることです。つまり、一度の手術で目的が達せられない場合もあります。
そのため2回、3回の手術が必要なことがあります。ただ、完全な治療結果を求め続けて再手術を繰り返すのは、子どもの心に負担をかけることにもなりかねません。むしろ、目のずれのために仕事や日常生活、普通車の運転に支障が出ることはほとんどありませんので、完璧を目指さないようにしましょう。
弱視
弱視とは
斜視や屈折異常があったり、視覚の発達期にきちんとものを見る機会がなかったために、片眼または両眼に視機能の低下が生じることを弱視といいます。
弱視の原因と種類
視力や両眼視機能の発達には、乳幼児期の中でも特に感受性の高い期間に視覚刺激(ここでは「明瞭にものを見ること」をいう)を受けることが欠かせません。この期間を視覚感受性期間といいます。成人になってもある程度の感受性は残るといわれています。
このため、視力はおよそ8歳ころまでに、両眼視機能(奥行き知覚*のための手がかりのひとつ)は2歳頃までに視覚刺激を受けないと、機能が発達せず弱視になるといわれています。弱視の種類には斜視弱視、視性刺激遮断弱視、不同視弱視、屈折異常弱視があります。その原因として、斜視、先天白内障、屈折の左右差、両眼の屈折異常などがあります。
*奥行き知覚
ものの遠近感は、両眼視差、運動視差、重なり、きめの細かさ、陰影、大きさ、身体の運動、皮膚感覚などを手がかりにして感じとります。これを奥行き知覚といいます。斜視や弱視ではこのうち両眼視差を感じることができず、両眼視機能がなかったり、低下したりします。ただ、たとえ両眼視機能がなくても、その他の要素を手がかりにして奥行きを把握できるため、日常生活に支障をきたすことはほとんどありません。ちなみに、普通車の運転免許証は両眼視機能がなくても取得できます。
弱視の症状
視力は片眼または両眼ともに低く、両眼視機能も低い状態となっています。ただ、子どもがこれらを自分で訴えることはほとんどありません。見えにくそうな様子で親が気づくことがありますが、幼いために検査が十分にできない時は、何度も再検査をします。
弱視の検査
視力検査、両眼視機能検査、眼底検査などを行います。また、視力が出ないために弱視のようにみえる他の疾患、例えば緑内障、視神経低形成、黄斑低形成などの有無も調べます。これに先立って問診では育成状況、目の病気の有無、見えにくそうにしているかなどを尋ねます。
弱視の治療
屈折異常(遠視・近視・乱視など)があるときはメガネをかけます。それでも視力が向上しない時は、よく見えるほうの目をアイパッチで1日に2~12時間遮閉し、弱視の目を積極的に働かせます(図)。
アトロピンという目薬をアイパッチの代わりに用いることもあります。感受性期間を過ぎると治療効果は下がりますので、見つけ次第治療を始めることが大切です。なお、先天白内障の場合はまず白内障の手術を行った後に弱視治療をします。




図 弱視の治療
メガネをかけたり、アイパッチをする
弱視の予後
治療をすれば6~8歳までに矯正視力が回復することが多いです。ただ、裸眼視力は低いままのことが少なくありませんが、これは屈折異常のためですので引き続きメガネをかけてください。屈折異常が強い場合や難治性の弱視では矯正視力は0.5未満に留まることもあります。
白内障
白内障とは
白内障は目の中にある水晶体というレンズが濁った状態をいいます。本来透明であるべき水晶体(レンズ)が混濁するため、次第に視力が低下していきます。
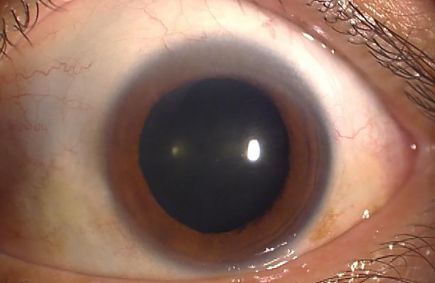
正常な目
水晶体(レンズ)が濁っていない
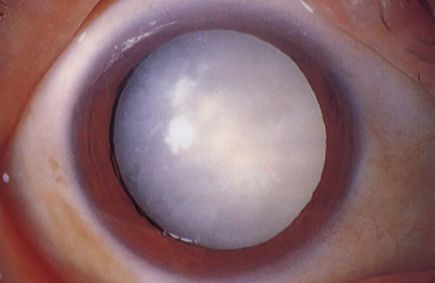
白内障の目
水晶体(レンズ)が白く濁っている
白内障の症状・原因の詳しい説明
白内障の症状
白内障の代表的な症状は、ものがかすんでみえる、太陽や車のライトがまぶしい、ピントが合わないといったものです。
白内障の原因
白内障の原因は、主に加齢、すなわち「年齢的な変化」によるものです。白髪と同じようなもの、と考えるとわかりやすいでしょう。60歳以上になると白内障は多かれ少なかれみられるようになります。また目に炎症をきたすような病気を持っている場合や、アトピーなどの体質や内服している薬の影響で若いうちから進行することもあります。糖尿病も白内障を進行させます。
視力が低下する病気は白内障以外にも多くのものがあります。視力に不安を感じた場合、「白内障のせいだろう」と思い込まず、まず眼科を受診することが大切です。
白内障の治療の詳しい説明
白内障の治療
白内障は目の中にある水晶体というレンズが濁った状態をいいます。本来透明であるべき水晶体(レンズ)が混濁するため、次第に視力が低下していきます。
白内障の治療は薬物治療と手術(外科的治療)の2つに大別されますが、根本的な治療のためには手術が欠かせません。
薬物治療
現在のところ濁ったレンズ(水晶体)を透明にする薬は存在しません。白内障の薬物治療は、ある程度進行を遅くする目的で行います。
手術
手術に踏み切る視力の基準はありませんが、日常生活や仕事に支障をきたしているか否かが手術を決断するポイントとなります。白内障の手術は多くの場合、目薬による麻酔のみで行います。手術の手順は次のとおりです。
手順 1
角膜(黒目)の周辺部に幅2~3mmの切り口を作成する
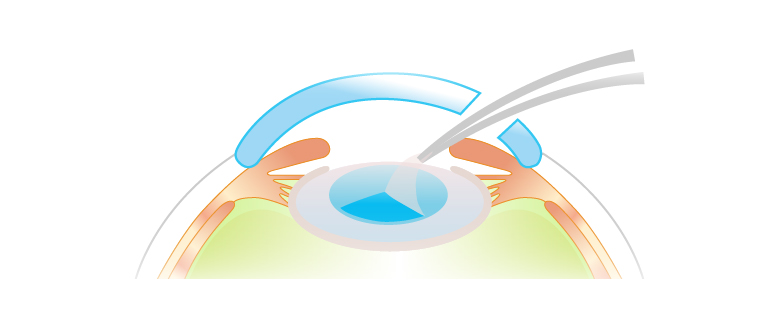
手順 2
水晶体(レンズ)前面の嚢(のう:水晶体を包む袋)を円形に切り取る
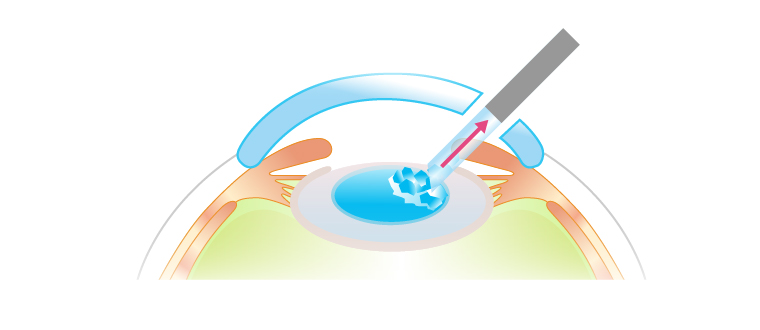
手順 3
ストローのような吸引管を挿入し、水晶体(レンズ)を超音波で破壊し吸引する(超音波水晶体摘出術)
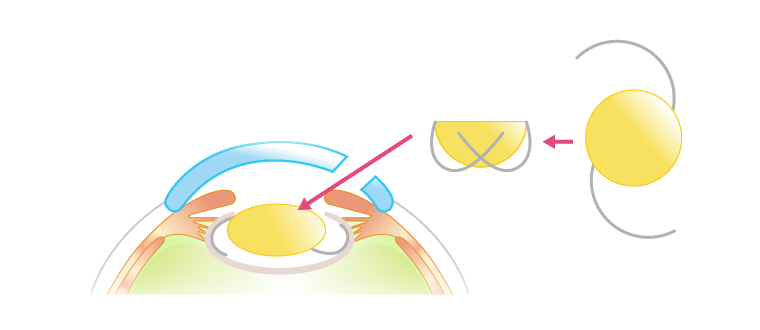
手順 4
水晶体(レンズ)を取り切ると水晶体嚢が袋状に残る。この中に人工のレンズ(眼内レンズ)を挿入して手術は終了
※上記は一般的な流れであり、目の状態によってはこれと異なる手順や、追加の手技が必要になってくる場合があります
遠視・近視・老視と白内障手術の関係
白内障手術で用いる眼内レンズにも、メガネと同じようにいろいろな度数があります。手術前の検査データから、最も適した度数の眼内レンズを選択することになります。白内障手術をすると、これまであった強い近視や遠視を大幅に減らすことができます。度の強いメガネから解放され、より快適な生活が可能となる方も少なくありません。
一般的な白内障手術では単焦点(たんしょうてん)眼内レンズ(ピントを遠近どちらかの1点に合わせることができる)を使用します。遠方がよく見えるように眼内レンズを選択した場合、手元は老眼鏡が必要になることが多くなります。「白内障手術をしても老眼は治らない」ということです。また反対に近方をよく見えるように眼内レンズを選択した場合は、遠方を見るメガネが必要となります。どちらの眼内レンズを選択するかは、ご自身の生活習慣(車をよく運転する、本をよく読む等)によって変わってきます。
最近、遠方も近方も見えるようにという目的で多焦点(たしょうてん)眼内レンズ(ピントを遠くと近くの2点以上に合わせることができる)が開発されています。老眼をある程度解決しようという目的ですが、夜のライトがにじんだり、コントラスト(くっきり感)がやや劣ることもあり、担当医とよく相談する必要があります。現状では健康保険で認められている「単焦点眼内レンズ」を使用するのが一般的といえるでしょう。
